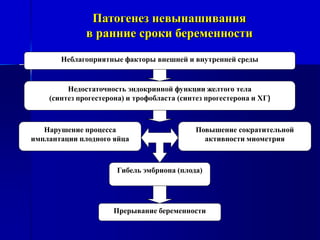
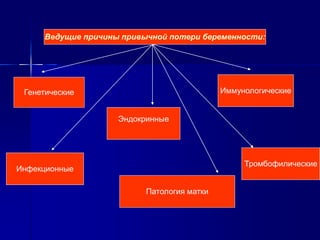
Документ представляет собой лекцию для врачей о невынашивании беременности, включая его понятие, классификацию, патогенез и современные подходы к терапии. Обсуждаются различные причины невынашивания, включая медицинские, социальные и средовые факторы, а также методы диагностики и лечения. Также рассматриваются причины преждевременных родов и методы их профилактики и лечения.