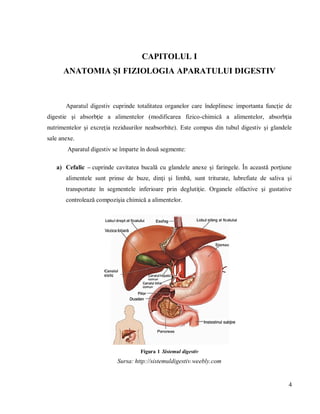
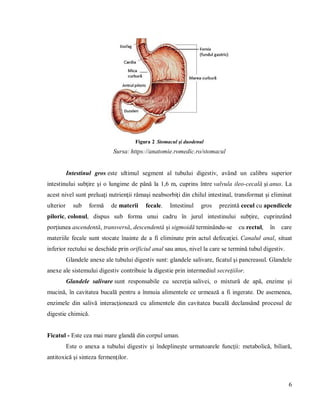
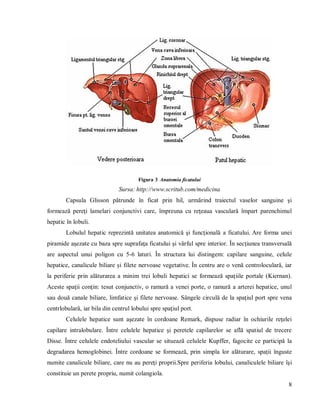
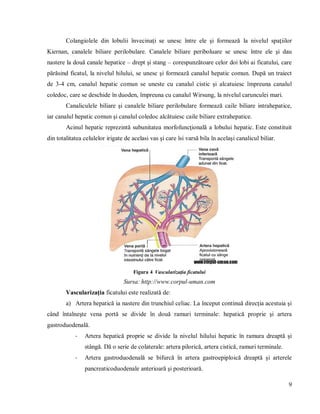
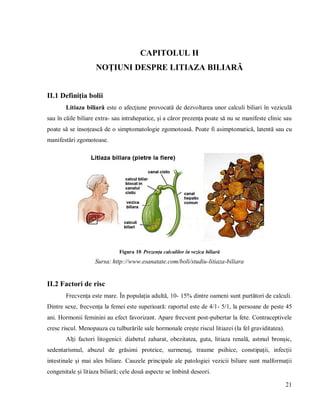
Litiaza biliară este o afecțiune caracterizată prin formarea calculilor biliari, având o incidență crescută la toate vârstele, cu prevalență mai mare la femei și vârstnici. Factori precum dieta, sedentarismul și predispoziții genetice contribuie la apariția acestei boli, care necesită îngrijiri medicale adaptate nevoilor pacienților. Documentul oferă o analiză detaliată a anatomiei aparatului digestiv, tratamente, rolul asistentului medical și importanța educației sanitare pentru pacienții cu litiază biliară.