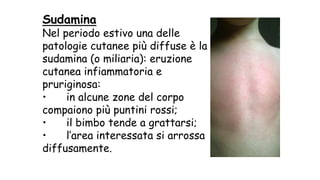
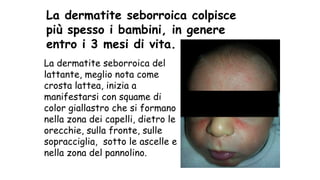
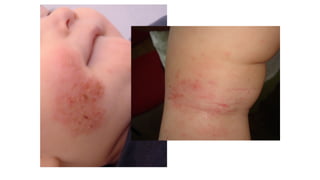
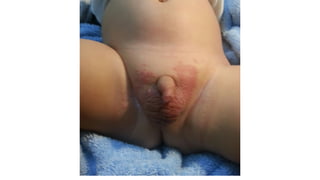
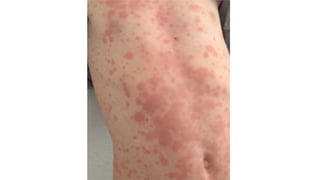
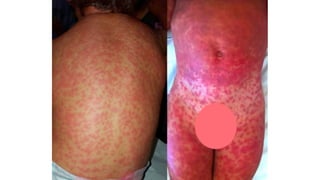
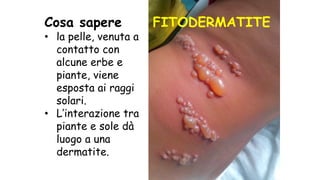
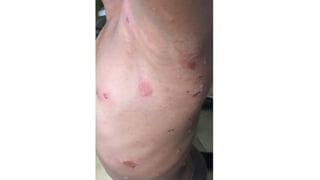
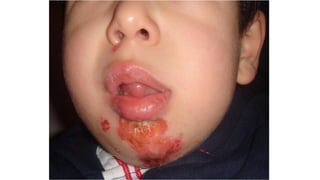
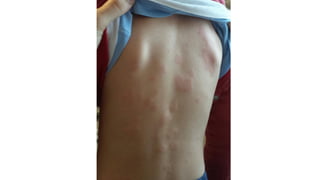
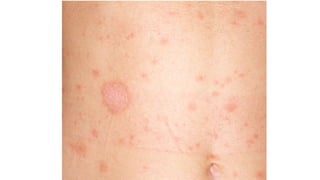
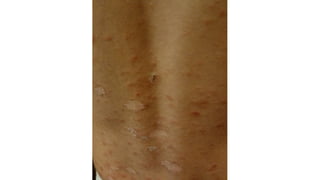
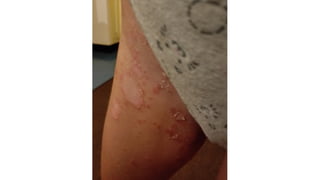
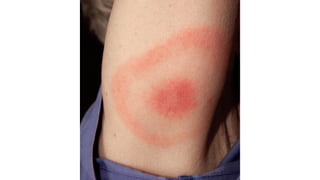
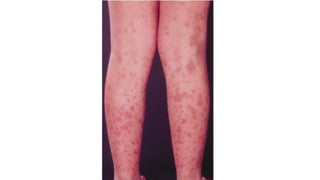
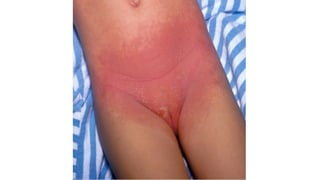
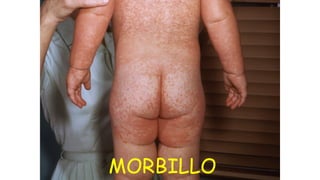
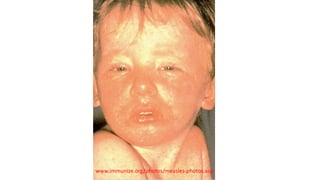
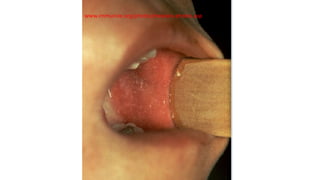
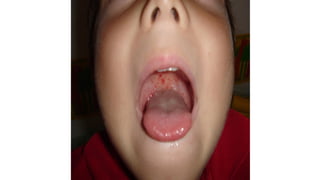
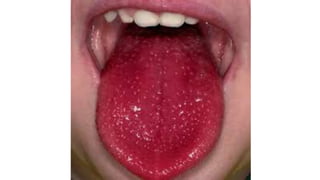
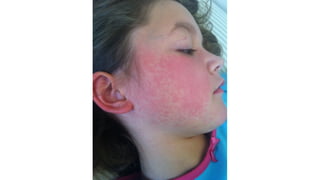
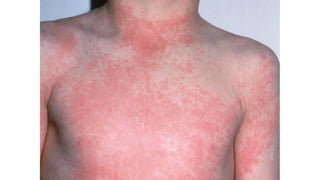
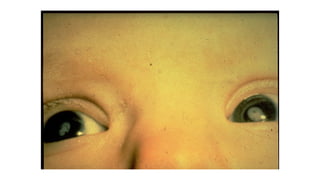
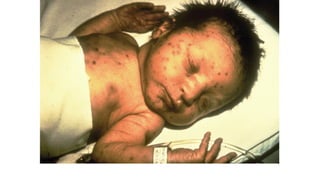
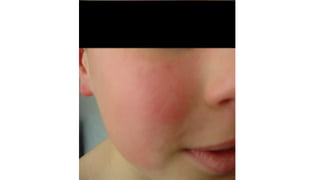
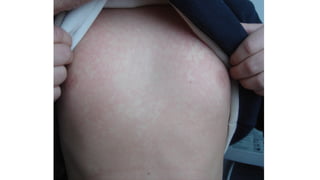
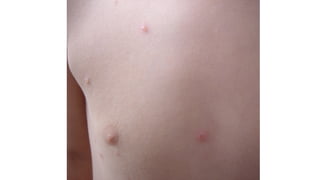
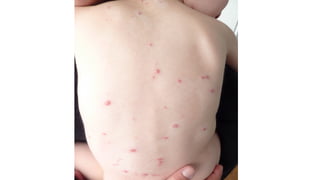
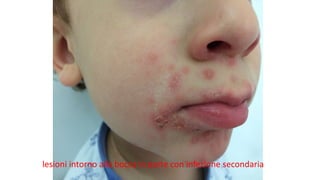
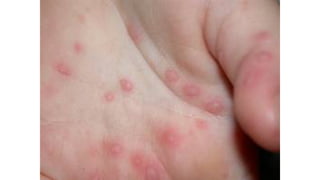
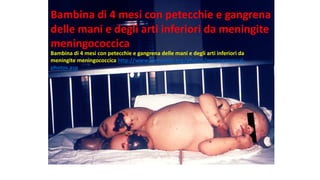
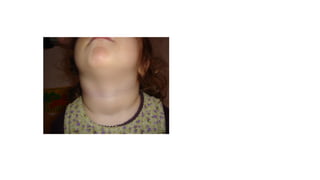
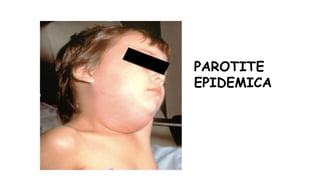
Il documento fornisce un'analisi dettagliata delle principali patologie cutanee e malattie esantematiche nei bambini, descrivendo i sintomi, le cause e le raccomandazioni per il trattamento. Viene discusso un ampio ventaglio di condizioni, dalla sudamina e dermatite seborroica a malattie più gravi come la malattia di Kawasaki e Lyme. Sono incluse indicazioni su cosa fare e cosa non fare in caso di presentazione dei sintomi, evidenziando l'importanza della diagnosi e del trattamento tempestivi.