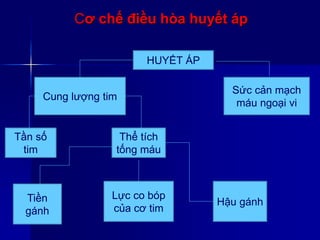
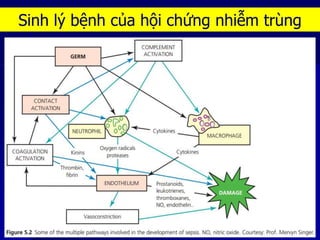
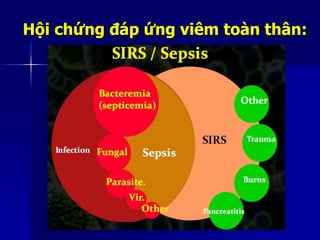
Choáng là tình trạng suy giảm tưới máu đến các mô và cơ quan, dẫn đến rối loạn chức năng tế bào và có thể gây tử vong. Có bốn loại choáng: choáng tim, choáng phân phối, choáng giảm thể tích và choáng do tắc nghẽn, mỗi loại có nguyên nhân và cơ chế cấp cứu riêng. Việc nhận biết và điều trị sớm choáng là cực kỳ quan trọng để ngăn ngừa suy đa cơ quan và tử vong.




























![SOFA (Sequential [Sepsis- related] Organ Failure Assessment)](https://image.slidesharecdn.com/chong-231220180110-a2a0017a/85/Choang-ppt-32-320.jpg)