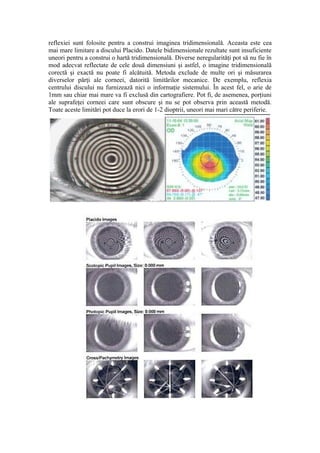
Keratometria este o tehnică utilizată pentru a măsura curburile corneei și pentru a detecta neregularitățile acesteia. Aceasta joacă un rol esențial în diverse proceduri oftalmologice, precum operațiile de cataractă și adaptarea lentilelor de contact, folosind instrumente precum keratometrul de tip Bausch & Lomb și Javal-Schiotz. Pachometria, care măsoară grosimea corneei, este crucială în evaluarea riscurilor operatorii și monitorizarea bolilor corneene, având aplicații în glaucom și alte intervenții chirurgicale.